「第9章:ゲノム医療に必要な人材」では、に必要な人材、体制について解説します。
Q46.ゲノム中核病院にはどのような 職種の人がいるのですか?
A.「がんゲノム医療中核拠点病院」には、がんゲノム情報を正確・高精度に取得し治療につなげるためのスペシャルチームがあります。
解説
各診療科の主治医(外科医あるいは内科医)
がん患者さんにとっての「主治医」です。がんゲノム検査に必要ながん組織を手術や組織生検、内視鏡などにより採取し、患者さんの情報をチーム内の他職種と共有します。
腫瘍内科医
:内科医師の中でも、抗がん薬治療に精通しており、特にがんゲノム情報に基づいた適切な抗がん薬治療を選択する「薬物治療の専門家」です。
病理医
顕微鏡でがん組織をみて病理診断し、一番治療したい“悪くみえる場所”を特定して検査を行う「がん検査の専門家」です。また、がん組織が適切に処理されているかを監督する役割も担います。
がんゲノム検査はとてもデリケートな検査なので、がん組織がきちんと処理されている必要があるためです。
病理検査技師
病理医の頼れる相棒です。病理医の指示のもと、がんゲノム検査に用いられる検体を処理して、解析センターに検体を送ります。
看護師
検査の説明や理解の補助、生活や社会背景など、全体像をとらえた患者さんへのサポートを行います。がんにかかわる各種専門・認定看護師制度があります。
薬剤師
患者さんのがんゲノム情報に基づき適切な薬物の調剤や投薬の説明を行います。
遺伝カウンセラー
生殖細胞系列変異(親から子へ遺伝する遺伝子異常)をもつ患者さんには特別なサポートが必要なので、患者さんに対して遺伝カウンセリングを行います。
バイオインフォマティシャン
次世代シーケンサーから出てくるデータはそのままでは臨床的な意義がわかりづらいので、コンピューターで解析して医師が理解できる形に翻訳します。
ゲノム医療コーディネーター
多くの業種、検査センター、データ解析センターがかかわりますので、円滑に検査が進むよう連絡を取り合い、状況を把握します。
(加藤容崇)
動画での解説
Q47.がんゲノムの解析に必要な サンプルはだれが用意するのですか?
A.がんゲノム解析に必要なサンプルは、以下のようなステップとスタッフによって用意されます。
解説
① 検体の切除(外科医あるいは内科医:手術・組織生検あるいは内視鏡)
↓
② 組織の固定(病理検査技師:組織を検査に適した状態にします)
↓
③パラフィン包埋(病理検査技師:顕微鏡でみえるくらい薄く切れる状態にします)
↓
④ 薄切・染色(病理検査技師:顕微鏡でみえるくらい組織を薄く切り染色します)
↓
⑤ 組織の確認(病理医:きちんとゲノム解析したいがん細胞が入っているか確認します)
↓
⑥ゲノム検査用薄切を作成・検査センターへ送付
(病理検査技師:病理医が指定した個所を薄く切り、遺伝子検査センターへ郵送します)
(加藤容崇)

動画での解説
Q48.がんゲノム解析は だれが行っているのですか?
A.遺伝子検査センターで情報が得られ、さらに遺伝子解析会社によって解析された情報が、医師の手元に届けられています。
解説
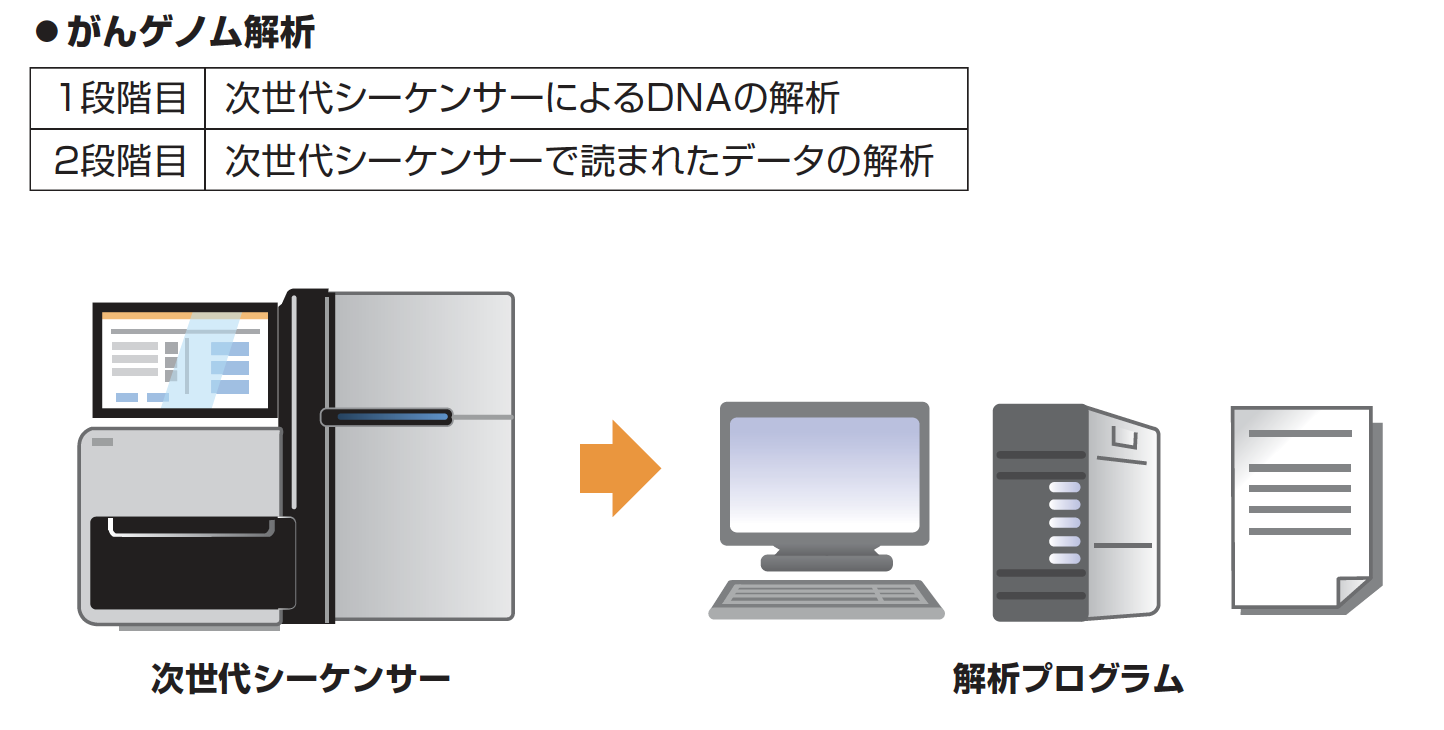
がんゲノム解析は大きく分けて2段階あります
1段階目は次世代シーケンサーによるDNAの解析、2段階目は次世代シーケンサーで読まれたデータの解析です。
次世代シーケンサーはがん組織から採取したDNAの情報を読む機械で、遺伝子検査センターで行います。
そこから得られたデータはそのままでは医師が判断できる情報にはならないので、さらにバイオインフォマティクス会社(遺伝子解析会社)に送られ、医師が治療法を選択できる内容に翻訳され病院に報告されます。
(加藤容崇)
動画での解説
Q49.がんゲノムの解析の結果から どの薬剤が適切かを判断するのは、 だれがどのように行っているのですか?
A.がんゲノムの解析の結果から、エキスパートパネルというさまざまな専門家からなる委員会で検討し、どの薬剤が適切かを判断しています。
解説
エキスパートパネルの構成メンバー
・主治医、担当医(内科、外科、泌尿器科、婦人科、放射線科など各診療科)
・病理医
・遺伝医療の専門家の医師
・遺伝カウンセリングの専門家である医師や認定遺伝カウンセラー
・がん薬物療法の専門家の医師
・がん診療に携わる薬剤師、看護師、臨床検査技師、臨床試験コーディネーター
・分子遺伝学やゲノム医療に関する研究者
・バイオインフォマティシャン(大量のデータを処理・解析する研究者)
エキスパートパネルではどのようなことが検討されるのか
エキスパートパネルでは、がんゲノム解析の結果のレポートをみて、みつかった遺伝子の異常について、がんの治療や予防に生かすことができるかどうかを上記の専門家が集まって協議します。
特に遺伝子異常の中で、薬剤治療の対象となるものがないかよく話し合われます。
それぞれの遺伝子異常ごとにどの治療薬が適切なのか、過去の臨床試験や研究結果に照らして、その根拠の信頼度の目安(エビデンスレベル)を参考にしながら評価します。
エキスパートパネルで行われたがんゲノム解析の結果の「意義づけ」は、担当医へ報告され、担当医より患者さんへ遺伝子解析結果が伝えられ、治療選択が相談されます。
適合する薬剤がある場合には、保険適用かどうか、保険適用でない場合は先進医療や治験など利用できる制度はないかなど、患者さんに必要な薬剤を届ける手段についても話し合われます。
国立がん研究センターに、がんゲノム情報管理センターが設立されました。この施設では、がんゲノム医療に必要な知識データベースを構築し、情報提供を行うことによって各施設のエキスパートパネルを支援する役割を担っていきます。
(永橋昌幸)
動画での解説
Q50.がんゲノム医療に携わる医療者は 特別な教育を受けていますか?
A.がんゲノム医療に携わる医療者は、さまざまな分野の専門家のチームからなり、それぞれの専門家が特別な教育を受けています。
解説
がんゲノム医療に携わるそれぞれの医療者
・主治医、担当医:内科、外科、泌尿器科、婦人科、放射線科など、各分野の専門のトレーニングを受けて、専門医を取得しています。がんの診断や治療だけでなく、ほかの病気やご家族のことなど総合的に患者さんと一緒に考えていきます。
・病理医:あらゆるがんの診断に関する幅広い専門知識をもち、病理診断の専門医を取得しています。
・遺伝医療の専門家の医師:遺伝子変異が遺伝性かどうかの判断などを行います。遺伝医療に関する専門医を取得しています。
・遺伝カウンセリングの専門医、遺伝カウンセラー:がんゲノム解析の結果みつかった遺伝子異常について、患者さんやご家族に正しく理解していただくための遺伝カウンセリングに関する専門の教育を受け、資格を有しています。
・がん薬物療法の専門家の医師:みつかった遺伝子異常に対する適切な薬物治療について判断することができ、実際の治療を中心となって行います。がん薬物療法に関する教育を受け、専門医を取得しています。
・がん診療に携わる薬剤師、看護師、臨床検査技師、コーディネーター:がんゲノム医療に携わる看護師、薬剤師、臨床検査技師などの医療従事者を対象として、厚生労働省主導の研修会などが行われており、がんゲノム医療に関する知識・技術などの習得に努めています。
・分子遺伝学やゲノム医療に関する研究者:大学などの専門機関で研究などに従事し、長年の研究によって医学博士などの資格を取得しており、深い専門的知識をもっています。
・バイオインフォマティシャン:大量のデータを処理・解析し、データの保管・管理なども行います。大学などで専門技術を習得した専門職で、がんゲノム医療において非常に重要な役割を果たしています。
(永橋昌幸)
動画での解説
